Bullous Pemphigoid (BP): 類天疱瘡
過去20年間で、類天疱瘡(以下BPと略す)の発症は1.9〜4.3倍に増加してきている。高齢者の増加が一つの要因とも考えられるが、最近2型糖尿病治療薬であるDPP4(Dipeptidyl Peptidase 4)阻害薬投与に伴うBP発症のリスク上昇が注目されている。
DPP4は、インクレチン(incretins : GLP-1(Glucagon-Like Peptide-1)およびGIP(Glucose-dependent Insulinotropic Polypeptide))を不活化する酵素である。
インクレチンは食事摂取後消化管から分泌され膵臓からのインスリン分泌を促進する。GLP-1は小腸下部のL細胞、GIPは小腸上部のK細胞から主に分泌される。通常インクレチンはDPP4により速やかに不活化されるためインクレチンの血中半減期は数分と短い。インクレチンのインスリン分泌促進作用は膵臓のβ細胞を刺激することで生じるが、2型糖尿病治療薬であるSU剤の結合する部位とは異なる受容体に結合することで引き起こされる。DDP4阻害剤は、DPP4の作用を阻害することで血中インクレチンレベルを高く維持する。これに伴い食後のインスリン分泌増強とともにグルカゴンの放出を抑制することにより抗高血糖効果を示す。
DPP4阻害薬として2006年にシタグリプチン(sitagliptin)、以後ビルダグリプチン(vildagliptin)、サキサグリプチン(saxagliptin)、リナグリプチン(linagliptin)、アログリプチン(alogliptin)などが市場解禁されている。
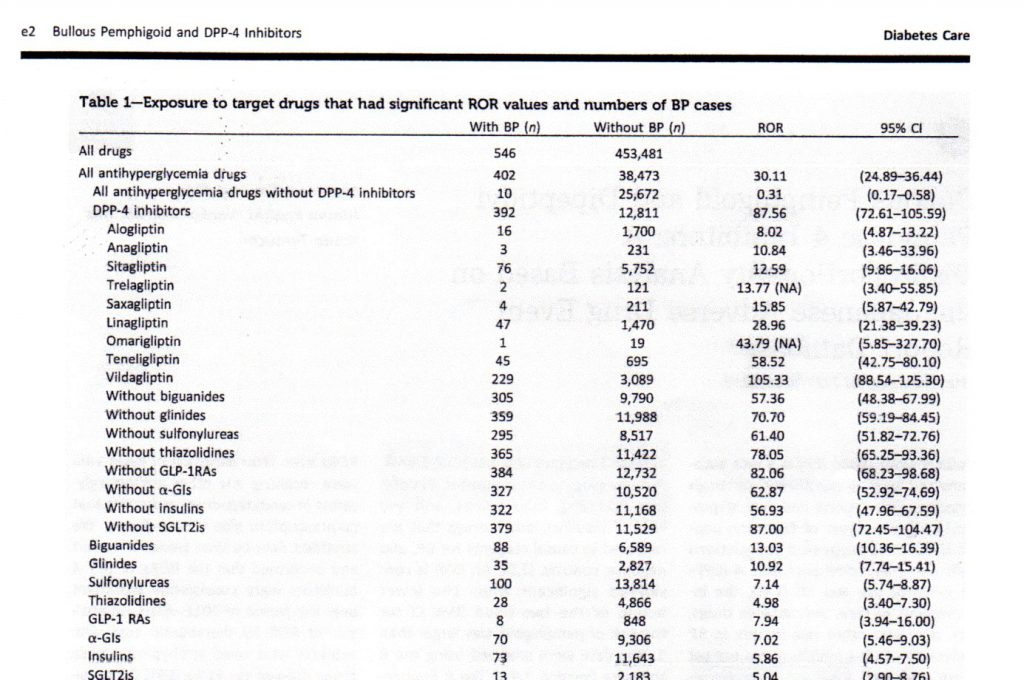
DDP4阻害剤投与に合併したBPは、高齢(70歳以上(特に80歳以上))の男性糖尿病患者で発症しやすい傾向がある。BP発症までの潜伏期は、平均10.4カ月(1.0〜26.5ヶ月)であり、服薬後2年以上経過して発症する症例もあることがわかってきた。海外の多変量解析による報告ではDPP4阻害剤を使用することでBP発症リスクが修正オッズ比で3倍、特にビルダグリプチン、リナグリプチン投与ではそれぞれ10.7倍、6.7倍に上昇すると見積りされている。本国では、JADER(Japanese Adverse Drug Event Report)に基づいた調査報告が2018.7月にまとめられているが、60歳以上の男性患者での投与リスクの上昇が疑われている。また遺伝的要因としては、HLA遺伝子のHLA-DQB1*03:01を保有することが潜在リスクの有力候補として推定されている。潜在リスクを保有する個体にDPP4阻害薬を投与することでdenovoのBP発症またはBP発症に拍車をかけると推定されているが発症機序に関しては現時点では明らかにはされていない。海外の報告同様に、ビルダグリプチン、テネグリプチンは他のDPP4阻害剤と比べ誘発リスクが高い傾向が認められている。
BPは高齢者に生じる自己免疫性表皮下水疱症として最も頻度の高い病変であり、掻痒感を伴う浮腫性紅斑と緊満性水疱、びらんを全身に認めるのが特長である。DPP4投与に伴う類天疱瘡は炎症性紅斑/膨疹型と非炎症性紅斑/膨疹型の2タイプに分類される。DPP4関連のBPでは炎症(紅斑/膨疹)が軽微でBP180のNC16a領域(基底細胞の細胞膜に最も近い細胞外領域)以外の部位に対する自己抗体が検出される傾向があることがわかってきている。
治療に関しては、DPP4阻害剤の服用を直ちに中止し皮膚科専門医によるステロイド剤による外用/内服が推奨されている。上記治療に反応性は良いとされるが難渋する症例も存在する。